Witajcie drodzy goście blogu! Znów z tobą, Irina i Igor. Wszyscy stawiali temu czoła, niezależnie od wieku i budowy ciała. Bezskutecznie wstałem z kanapy, bezskutecznie usiadłem - chrupnięcie w kolanach. Wspinamy się po schodach - nieprzyjemne uczucie na kolanach. Skąd taki ból jest zrozumiały, ale skąd bierze się ciągły ból kolan i stawów?
Jakie są przyczyny i jakie powinno być leczenie bólu kolana? Wymyślmy to.
Co jest takiego specjalnego?
Ze względu na swoje położenie kolano jest prawie głównym narządem w odczuwaniu bólu. Tak się złożyło, że kolano, prawie jak serce, jest stale zaangażowane. Z czasem wymazuje się, męczy i „zawodzi”.
Co powoduje ból? Istnieje wiele takich czynników. Wszystko zaczyna się od zmęczenia, a kończy na zbyt aktywnych sportach i chorobach wpływających na staw kolanowy.
Zwichnięcie - moment wystąpienia uszkodzenia jednego lub więcej mięśni. Więzadła mogą być rozciągnięte lub złamane (jest to szczególnie trudny przypadek).
Uszkodzenie łąkotki - gdy mała uszczelka wewnątrz złącza jest jakoś uszkodzona.
Na przykład przy nieudanych przysiadach, podnoszeniu itp. Możesz uszkodzić menisk po uderzeniu w rzepkę, możesz nawet nie poczuć ciosu, ale uszkodzić tę małą część. U osób starszych ścieranie chrząstki jest częstsze.
Zerwanie ścięgna - dzieje się tak, gdy nastąpi zerwanie tej części mięśni, które przytrzymują nogę.
Może również wystąpić złamanie kości tworzącej ten mięsień i zwichnięcie samego stawu. Wiele chorób ma objawy takie jak ból kolana.
Objawy
Ból w kolanie lub pod kolanem nie jest chorobą. To tylko objaw, zwiastun jakiejś choroby.
Objawy mogą być bardzo różne i musisz je zrozumieć, aby pomóc lekarzowi ustalić prawidłowy obraz choroby, więc porozmawiamy o nich, objawach.
Najczęstsze:
- Obrzęk
- Siniaki i zaczerwienienia
- Sztywność
- Mała amplituda zgięcia i wyprostu nogi
- Ogólna słabość
- Kliknięcia i chrupnięcia podczas ruchu
Przyczyny bólu
Artroza - Jest to choroba, która działa przygnębiająco na wszystkie mięśnie nogi i jej strukturę, która niesie ze sobą ograniczone ruchy, postęp bólu i zanik stawów.
Zapalenie stawów - Choroba zapalna, gdy pojawia się dużo płynu, a tkanka rośnie, co prowadzi do zniszczenia chrząstki. Świetnym sposobem na pozbycie się tej choroby jest skorzystanie z niej „Jak leczyć zapalenie stawów za pomocą domowych środków ludowych” .
Osteochondroza - naruszenie mięśni i silne bolesne zjawisko.
Dna moczanowa - konsekwencja zmniejszonej pracy metabolicznej, ponieważ charakteryzuje się ta choroba osadzanie kryształów mocznika. Pod rzepką mięsień puchnie, zmienia kolor na czerwony i pojawia się zmęczenie. Możliwy wzrost temperatury.
O dnie przypominamy tylko, że możesz skorzystać z instrukcji „Jak leczyć dnę za pomocą naturalnych środków domowych” odpowie na wszystkie pytania dotyczące tej choroby.
Zapalenie szpik kostny - ta choroba pochodzi od bakterii. Tkanka kostna jest zdeformowana, pojawiają się gorączka i ropnie.
Wrażliwość na zimno. Mięśnie zamarzają, stają się kruche. To na mrozie pojawia się charakterystyczne wrażenie „szczeliny” w kolanach.
Wychowanie fizyczne. Często spędzasz czas w pracy i zapominasz o tym - to jest cały powód. Mięśnie są osłabione, a choroba rozwija się z nową energią. To samo można powiedzieć z drugiej strony. Robisz za dużo, a to już nie przynosi korzyści, ale szkodzi całemu ciału.
Co robić
Jeśli pojawią się poważne objawy, skonsultuj się z chirurgiem ortopedą, który określi kolejne kroki.
Po pierwsze, jest to identyfikacja objawów, to znaczy, kiedy pojawiła się choroba, jak postępuje, jakie są objawy, co pogorszy chorobę, jakie leki przyjmujecie itp.
Po drugie, analiza uzyskanych danych.
Następnie podaje się skierowanie na badanie krwi w celu wykluczenia chorób zakaźnych i wirusów, które spowodowały tego rodzaju zapalenie.
Czwarty krok to prześwietlenie, aby zrozumieć, co dokładnie stało się ze stawami.
USG wykonuje się w celu analizy stanu tkanek miękkich. Na podstawie wykonanych procedur lekarz kończy, diagnozuje i wybiera indywidualne leczenie.
Jak wyeliminować sam ból?
Możesz usunąć ból stawów na sposób ludowy.
Sól i śnieg
Weź trochę śniegu i wymieszaj łyżką soli, rozprowadź żądane miejsce olejem słonecznikowym lub oliwą i dołącz przygotowaną mieszankę, owijając ją lnianą szmatką. W pierwszych dniach leczenia wydaje ci się, że ból staje się silniejszy, ale po kilku dniach zniknie. Wykonanie tych czynności zajmuje około 10 razy, na przemian między odpoczynkiem a dniem leczenia
Kwas i amoniak
Namocz małą lnianą ściereczkę w kwasie, a następnie w amoniaku. Nałóż chusteczki na bolące stawy i owiń ciepłą szmatką
Żółta glina
Wymieszaj glinę z wodą, aby uzyskać konsystencję lepkiej kwaśnej śmietany, i nałóż na stopę warstwą 40 \u200b\u200bmilimetrów (glina powinna być ciepła). Owiń wełnianą szmatką i pozostaw na noc. Musisz wykonać około 23 procedur
Lekarz może również przepisać leki, dlatego musisz być przygotowany na wykonanie zastrzyków w mięśnie.
Może to być kortyzon lub kwas hialuronowy. Po zakończeniu zabiegów warto pomyśleć o poddaniu się fizjoterapii, aby zwiększyć napięcie mięśniowe i wyeliminować ewentualne problemy z postawą. Jeśli uraz jest poważny, przygotuj się na interwencję chirurgiczną.
Nie ma się czym martwić, ponieważ doświadczony lekarz pomoże Ci wstać. Może pojawić się pytanie o zastąpienie stawu sztucznym, tzw. Implantem.
Jeśli ból w kolanie nie jest spowodowany chorobą, najprawdopodobniej zostaniesz przepisany na leki przeciwbólowe i przez kilka dni zalecisz odpoczynek w łóżku, aby zostawić staw w spokoju na chwilę.
Zapobieganie

Aby po raz kolejny nie obciążać stawu, warto przestrzegać prostych zasad, a mianowicie: utrzymywać masę ciała w zdrowym stanie, regularnie zapewniać organizmowi aktywność fizyczną, ale nie przesadzać i korygować postawę.
Wypróbuj również wskazówki warsztatowe. „Wspólna gimnastyka 60+” . Nie bój się liczby, ta gimnastyka będzie doskonałą prewencją pod względem manifestowania jakiegokolwiek bólu stawów.
Mamy nadzieję, że nie miałeś problemów z kolanami. Ale jeśli były, podziel się z nami swoimi metodami eliminacji bólu.
Uważaj na swoje zdrowie, słuchaj wrażeń i pozwól ciału być twoim sprzymierzeńcem, a nie wrogiem. Bądź zdrowy! Do zobaczenia wkrótce!
Z poważaniem, Irina i Igor
Staw kolanowy jest uważany za najbardziej wrażliwy na staw - przede wszystkim ze względu na jego złożoną strukturę i obciążenia na niego nakładane. Ortopedzi i traumatolodzy mają do czynienia z dużą liczbą pacjentów każdego dnia, skarżąc się na ból kolana podczas prostowania, w spoczynku lub podczas chodzenia.
Przyczyny nie-chorobowego bólu kolana
Ból naczyniowy w kolanach powstają z powodu słabego krążenia stawów kolanowych. Zwykle zaczynają się w okresie dojrzewania, w okresie aktywnego wzrostu - ponieważ rozwój naczyń krwionośnych u szybko rosnących nastolatków często nie dotrzymuje kroku przyspieszonemu wzrostowi kości. Ale ich intensywności po 18-20 latach zwykle maleje (i nie rośnie z wiekiem, jak dzieje się w przypadku artrozy), nie towarzyszy im zmniejszenie ruchomości stawów kolanowych. Ból jest zwykle symetryczny.
Choroby towarzyszące bólowi kolana
Choroby, w których występuje ból w kolanie, są bardzo zróżnicowane ze względu na złożoność struktury i funkcji okolicy kolana. Uszkodzenie kolana może wpływać na dowolne więzadła, ścięgna lub worki wypełnione płynem (zapalenie kaletki) otaczające staw kolanowy, a także kości, chrząstki i więzadła bezpośrednio tworzące staw.
Siniakw strefie staw kolanowy charakteryzuje się ograniczonym krwotokiem w tkankach miękkich w okolicy stawu, obrzękiem i miejscowym bólem, który utrudnia ruch. W wyniku siniaka w tkankach zaburzone jest mikrokrążenie. Uszkodzenie naczyń krwionośnych i zakończeń nerwowych powoduje różne stopnie krwotoku, obrzęk i ból.
Urazowa hemartroza staw kolanowy lub krwotok w jamie stawowej rozwija się zarówno z siniakami, jak i bardziej poważnym uszkodzeniem stawu; zwykle towarzyszy uszkodzenie łąkotek, więzadeł, kapsułek, tkanka kostna. W przypadku hemartrozy rozlana krew działa na błonę maziową, powodując puchnięcie i obrzęk kosmków maziowych, które z kolei zaczynają wytwarzać nadmiar płynu maziowego. Ze względu na charakter usuniętego wysięku można ocenić lokalizację i ciężkość uszkodzenia formacji dostawowych. Jeśli w punkcie dominuje krew, możemy założyć pęknięcie błony maziowej, ukrzyżowanie więzadeł, uszkodzenie wewnętrznego łąkotki w strefie podtorebkowej. W przypadku uszkodzenia chrząstki stawowej i pęknięcia łąkotki przezchrzęstnej zwykle nie występuje krwotok łąkotki w stawie. Uszkodzenie tkanki kostnej charakteryzuje się obecnością krwi w stawie z kroplami tłuszczu. Usuwanie krwi ze stawu i płukanie zaleca się w celu zapobiegania przewlekłemu zapaleniu błony maziowej surowiczo-fibrynoidowej, gdy wysięk zawiera dużo fibryny, która opadła w postaci oddzielnych nici i skrzepów, które mogą kiełkować z naczyniami krwionośnymi z tworzeniem się półwolnych kosmków.
Zerwanie więzadła (pełne lub częściowe). Uszkodzenie zewnętrznego więzadła bocznego stawu kolanowego występuje rzadziej niż wewnętrznego i występuje, gdy piszczel jest nadmiernie odchylony do wewnątrz (na przykład, gdy noga jest skręcona). Luka jest często kompletna, można ją połączyć ze złamaniem łzy części głowy kości strzałkowej. Pacjent skarży się na ból w obszarze uszkodzenia, który pogarsza się przez ugięcie dolnej części nogi. Ruch jest ograniczony. Staw jest obrzęknięty, stwierdza się hemartroza. Nasilenie objawów zależy od stopnia uszkodzenia więzadeł stawu kolanowego. Przy pełnej szczelinie ujawnia się luźność (nadmierna ruchliwość) w stawie.
Uszkodzenie wewnętrznego więzadła bocznego kolana występuje częściej, jednak zwykle jego uszkodzenie jest niekompletne. Uraz występuje, gdy noga jest nadmiernie odchylona na zewnątrz. Zerwanie więzadeł bocznych często łączy się z pęknięciem wewnętrznego łąkotki i uszkodzeniem torebki stawowej, co można zdiagnozować za pomocą rezonansu magnetycznego stawu kolanowego. Pacjent skarży się na ból podczas palpacji, ruchów, odchylenia dolnej części nogi na zewnątrz, staw jest obrzęknięty. Wykryto krwotok. Ruch jest ograniczony. Całkowitemu zerwaniu towarzyszy nadmierna ruchliwość w stawie.
At zerwanie więzadła krzyżowego, które znajdują się w obrębie stawu, często występuje hemartroza. Dlatego diagnoza zerwania tych więzadeł w ostrym okresie jest bardzo trudna, ponieważ przy hemartrozie prawie niemożliwe jest zbadanie objawu „szuflady” charakterystycznego dla uszkodzenia więzadeł krzyżowych. Badanie tego objawu należy zwrócić po 3-5 dniach lub po wspólnym nakłuciu i pobraniu krwi. Leczenie chirurgiczne pęknięcia więzadła krzyżowego.
Uszkodzenie łąkotki (meniscopatia) - najczęstsze urazy stawu kolanowego, czasem trudne do zdiagnozowania. Ostry nietypowy ruch w stawie z obrotem biodra ze stałą stopą i dolną nogą czasami prowadzi do oddzielenia części łąkotki lub zmiażdżenia jej między kościami. Krwotok występuje szybko; określa się ważny objaw blokady - pacjent nie może całkowicie wyprostować nogi w stawie kolanowym. Ten stan wymaga natychmiastowego skierowania do traumatologa w celu wyeliminowania blokady. Często blokada stawu jest usuwana niezależnie, hemartroza również ustępuje po 5-7 dniach, a pacjent, nie prosząc o pomoc, nadal działa. Blokady powtarza się, ale za każdym razem ból po naruszeniu łąkotki i hemartrozy staje się mniejszy. Jest to jednak bardzo poważna sytuacja, ponieważ powtarzające się naruszenia łąkotki w miarę upływu czasu (w ciągu 1 roku) prowadzą do rozwoju deformującej artrozy, a następnie meniscektomia (usunięcie łąkotki) jest nieskuteczna.
Nawet przy najmniejszym podejrzeniu pęknięcia łąkotki wymagana jest konsultacja z traumatologiem i radiografia stawu. To ostatnie wynika z częstego łączenia uszkodzenia łąkotki ze złamaniami śródstawowymi.
Przewlekłe zwichnięcie rzepki (przemieszczenie rzepki) jest stosunkowo rzadkie (0,4 - 0,7% wszystkich zwichnięć), ale często powtarza się później. W przypadku nawykowego zwichnięcia u dzieci z reguły deformacja stawu kolanowego powstaje z wiekiem w postaci ugięcia koślawego (w kształcie litery X) i postępującego naruszenia funkcji kończyny. W większości przypadków dochodzi do zewnętrznego zwichnięcia rzepki, rzadziej - wewnętrznego. Bardzo rzadko dochodzi do zwichnięcia rzepki, zwanego skrętem, w którym rzepka obraca się wokół własnej osi. Pacjenci z przewlekłą niestabilnością rzepki obawiają się bólu w przedniej i wewnętrznej powierzchni stawu kolanowego. Mogą narzekać na uczucie niestabilności, rozluźnienia kolana. Podczas badania pacjentów specjalnymi metodami określa się stopień przemieszczenia rzepki. Wyjaśnij diagnozę poprzez badanie rentgenowskie.
Zapalenie ścięgna (zapalenie ścięgien) Przyczyny rozwoju zapalenia ścięgien są:
- znaczne obciążenie fizyczne stawu przez długi czas.
- obrażenia;
- infekcje wywołane przez bakterie, na przykład rzeżączka;
- obecność chorób o charakterze reumatycznym (dna moczanowa lub zapalenie stawów);
- reakcja alergiczna organizmu na leki;
- anatomiczne cechy struktury ciała: różne długości kończyn przyczyniają się do rozwoju zapalenia ścięgien stawu kolanowego;
- osłabione ścięgna lub ich niewłaściwy rozwój;
- nieprzestrzeganie prawidłowej postawy.
Najbardziej wyraźnymi objawami zapalenia ścięgien są ból i ograniczona ruchliwość. Ból w miejscu zapalenia i pobliskich obszarach jest trwały, nie trwa długo. Ból może pojawić się nagle, ale czasami ból nasila się wraz ze wzrostem stanu zapalnego. Podczas badania dotkniętego ścięgna obserwuje się nadwrażliwość.
Zapalenie kaletki - zapalenie worka okołostawowego (kaletki), który zawiera płyn przemywający staw. Typowe objawy zapalenia kaletki obejmują zaczerwienienie, obrzęk, ból i tkliwość nad rzepką oraz ograniczona ruchomość w stawie. Jeśli zapalenie kaletki może przejść w stan przewlekłego stanu zapalnego, istnieje możliwość zrostów, które można usunąć tylko chirurgicznie.
Zapalenie błony maziowej - Jest to zapalenie błony maziowej pokrywającej jamę stawową od wewnątrz. W takim przypadku powstaje wysięk, który gromadzi się w torebce stawowej. Oprócz urazu zapalenie błony maziowej może rozwijać się w różnych procesach autoimmunologicznych, w zaburzeniach metabolicznych, na tle istniejących chorób (gonartroza) stawu kolanowego, zapalenie może być wtórne (reaktywne zapalenie błony maziowej stawu kolanowego). Z reguły zapalenie jest aseptyczne (to znaczy nie ma infekcji) i objawia się tworzeniem surowiczego wysięku. Jeśli infekcja łączy się, zmienia się charakter płynu maziowego, pojawia się w nim ropa i rozwija się ropne zapalenie błony maziowej. Objawy pojawiają się stopniowo, w ciągu kilku godzin lub nawet dnia po urazie. Staw zwiększa objętość. Ciecz jakby wdziera się w struktury stawowe, deformuje kontury kolana. Funkcja stawów jest ograniczona, ale zaburzeniom ruchowym nie zawsze towarzyszy ból. Niemniej jednak ból jest nadal charakterystyczny dla tej patologii, ale nie jest ostry, ale tępy, o średniej intensywności. Skóra nad stawem nie jest przekrwiona, temperatura nie jest podwyższona.
Piekarz Cyst - miękka, gęsta, elastyczna formacja przypominająca guz rozwijająca się na tylnej powierzchni stawu kolanowego (w dole podkolanowym). Skóra nad obrzękiem normalnego koloru, nie stopiona z leżącymi pod nią tkankami. Torbiel Baker wystaje bardziej ze zgiętym kolanem. Po zgięciu zmniejsza się lub całkowicie znika. Pojawienie się torbieli Bakera jest konsekwencją wszelkich chorób stawu kolanowego, z których najczęstsze to: uraz stawu, uszkodzenie i zmiany zwyrodnieniowe łąkotki, uszkodzenie chrząstki stawu, przewlekłe zapalenie błony maziowej (zapalenie błony maziowej stawów), zapalenie kości i stawów, zapalenie stawów rzepkowo-udowej, zapalenie kości i stawów, reumatoidalne zapalenie stawów. Wizualnie torbiel Bakera jest gęstą, elastyczną, zaokrągloną formacją w jamie podkolanowej, która może być niedostrzegalna ze zgiętym kolanem i dość wyraźnie wystaje ze zgiętego stawu. Jednocześnie w okolicy podkolanowej może wystąpić uczucie dyskomfortu lub ucisku (a czasem ból), trudności lub ból podczas ruchów kolana. Przy znacznych rozmiarach torbieli Bakera spowodowanych uciskiem sąsiednich naczyń i / lub pni nerwowych może wystąpić ochłodzenie skóry nogi poniżej kolana, uczucie drętwienia, mrowienia, „pełzania”, obrzęku i innych objawów zaburzeń krążenia i unerwienia. Możliwe powikłania torbieli Bakera obejmują rozwój zakrzepowego zapalenia żył i zakrzepicy żył głębokich dolnej nogi, rozwój lub zaostrzenie istniejących żylaków żył odpiszczelowych, a także pęknięcie ściany torbieli, objawiające się silnym silnym bólem, zaczerwienieniem skóry tylnej powierzchni nogi, wzrostem miejscowej temperatury.
Choroba Goffa reprezentuje uszkodzenie i zwyrodnienie tkanki tłuszczowej otaczającej staw kolanowy. Jest to dość trudny do zdiagnozowania stan, który często mylony jest z uszkodzeniem łąkotki, tak zwanej „myszy stawowej” - fragmentu chrząstki lub kości w ciele stawu. Bez odpowiedniego leczenia kolana w chorobie Goffa „gruba poduszka” przestaje pełnić funkcję buforującą - choroba przechodzi w stan przewlekły, co zwiększa ryzyko artrozy kolana i może powodować ciągły ból w stawie kolanowym przez wiele lat. Najczęściej przy urazie kolana dochodzi do uszkodzenia płatków tłuszczowych, ich szczypania, krwotoku i obrzęku tkanek. W miejsce uszkodzonych komórek rośnie tkanka włóknista, która nie może pełnić funkcji tkanki tłuszczowej. W wielu sytuacjach choroba Hoffa może rozwinąć się na tle artrozy stawu kolanowego lub pod wpływem zmian hormonalnych, na przykład u kobiet w okresie menopauzy. W ostrym stadium choroby uszkodzenie ciała tłuszczowego można zdiagnozować już podczas badania. Oprócz bólu w kolanie, osłabienia mięśnia czworogłowego, charakterystycznym objawem palpacji jest zlokalizowany obrzęk. Ale stadium przewlekłe nie zawsze jest łatwe do ustalenia - może wymagać MRI, CT lub artroskopii przy braku reakcji na leczenie zachowawcze.
Choroba Osgooda - Schlatter (osteochondropatia guzowatości piszczeli). Często występuje po zwiększonym wysiłku fizycznym lub urazie podczas ciągnięcia więzadła rzepki. Dotyczy to głównie nastoletnich chłopców w wieku 13-15 lat uprawiających sport. Objawami są ból, obrzęk w okolicy guzowatości piszczeli.
Zapalenie stawów - zapalenie stawów, które najczęściej występuje w chorobach takich jak reumatoidalne, reaktywne, łuszczycowe zapalenie stawów, a także zesztywniające zapalenie stawów kręgosłupa, reumatyzm, dna moczanowa. Funkcje - ból stawów, sztywność, ograniczenie ruchomości stawów, obrzęk, gorączka w dotkniętym obszarze, deformacja stawów.
Deformująca choroba zwyrodnieniowa stawów Jest chorobą stawów charakteryzującą się uszkodzeniem (przerzedzeniem i zniszczeniem) tkanki chrzęstnej stawów z jednoczesnym odkształceniem i zmianą struktury głów kości. We wczesnych stadiach rozwoju artroza objawia się objawami, takimi jak ból, zwykle występującymi na początku ruchu po stanie spoczynku, a bóle te szybko ustępują. W miarę postępu choroby ból podczas ruchu nasila się, pojawia się nie tylko podczas ruchu, ale także w spoczynku, pojawia się uczucie sztywności stawów, ograniczenie ich ruchomości. Przy deformującej artrozie stawu kolanowego występuje znaczna krzywizna nogi, jej oś odchyla się od linii prostej, co prowadzi do trudności i całkowitej niemożności stawu. Wreszcie, w ostatnich stadiach rozwoju deformująca artroza prowadzi do jej całkowitego zniszczenia. Aby przywrócić funkcję stawu, złagodzić ból i przywrócić długość kończyny, wykonuje się endoprotetykę stawu kolanowego.
Chondropatia rzepki – stan patologicznycharakteryzuje się zwyrodnieniowymi zmianami martwiczymi w chrząstce stawowej rzepki. Występuje zarówno natychmiast po urazie o różnym nasileniu, jak i na tle przewlekłego urazu, a zwłaszcza z bocznymi przemieszczeniami rzepki. Pacjenci skarżą się na ból rzepki, który nasila się wraz z aktywnością fizyczną. Klęczenie jest bardzo bolesne nawet przez krótki czas. Znalezienie kończyna dolna w pozycji zgiętej, na przykład podczas długiej jazdy samochodem, może również prowadzić do bólu rzepki. Podczas ruchów w stawie kolanowym mogą wystąpić trzaski lub kliknięcia.
Chondromatoza kolana - Długotrwała postępująca choroba o nieznanej etiologii, polegająca na tworzeniu się wielu węzłów chrzęstnych w obrębie błony maziowej worka stawowego. Węzły chrzęstne mogą mieć rozmiary od kilku milimetrów do kilku centymetrów, a ich liczba waha się od kilku pojedynczych formacji do kilkudziesięciu. Przy znacznej liczbie węzłów chrzęstnych lub tworzeniu dużych węzłów pojawia się umiarkowany ból, chrupanie i ruchliwość kończyn w dotkniętym stawie, obrzęk, a wraz z tworzeniem się „myszy stawowej” - naruszenie. Może wystąpić gwałtowne zniekształcenie i znaczne ograniczenie funkcji stawów.
Choroba Koeniga lub wycinanie (odcinanie) osteochondrozy (zapalenie kości i kości) - choroba, w której chrząstka pokrywająca kości stopniowo złuszcza się, a nawet może całkowicie oddzielić od kości. W stawie kolanowym wpływa tylko na kłykcie kość udowa lub rzepka (rzepka). Objawy zależą od stadium choroby. Na początku choroby pacjent skarży się na dyskomfort w stawie, niewielki ból. Wraz z postępem procesu występuje wzrost bólu w stawie, pojawia się zapalenie błony maziowej. Może wystąpić niepełne oddzielenie martwych odcinków chrząstki, możliwe jest zablokowanie stawu (występuje z powodu oderwania kawałka chrząstki, co prowadzi do przerwania stawu). Ponadto martwe części chrząstki są całkowicie oddzielone od kości, możliwe jest zablokowanie stawów, postęp bólu i zapalenie błony maziowej. Jeśli choroba trwa przez długi czas, kulawizna prowadzi do zmniejszenia amplitudy ruchów w stawie kolanowym i zaniku mięśnia czworogłowego uda.
At osteoporoza następuje zmiana struktury tkanki kostnej, co prowadzi do wzrostu jej kruchości i skłonności do złamań. Osteoporoza charakteryzuje się pojawieniem się bólu stawów i kości, skurczów nóg, często w nocy, bóle z tyłu (kręgosłup) obecność złamań.
Osteofity kolana - formacje kostne występujące w stawie kolanowym w przypadku rozwoju procesów zwyrodnieniowo-dystroficznych lub gonartrozy. Ludzie uważają, że osteofity to odkładanie się soli w stawach, to nieprawda. W rzeczywistości powstawanie takich „wzrostów” występuje z powodu niedożywienia chrząstki stawowej. Osteofit może pękać, a następnie ból w stawie będzie ostry, często proces ten towarzyszy stanom zapalnym.
Choroby zakaźne, w tym moczowo-płciowy (taki jak chlamydia, rzeżączka, ureaplasmosis itp.) i jelitowy (czerwonka, jersineoza, salmonelloza), które występują potajemnie, mogą prowadzić do reaktywnego zapalenia stawów stawów kolanowych. W takim przypadku ból stawów kolanowych często pojawia się nie tylko podczas chodzenia. Reaktywne zapalenie stawów stawu kolanowego jest złe, ponieważ wpływa na ścięgna wokół stawu, oprócz stawu. Ponadto zapalenie wielu innych stawów i oczu, a także dyskomfort w okolicy narządów płciowych, są często związane z zapaleniem stawów kolanowych. Pacjenci mogą zauważyć związek między zapaleniem stawów a wcześniejszym zakażeniem układu moczowo-płciowego lub jelit.
Gruźlica kości. Choroba zaczyna się albo od stopienia substancji kostnej kości, albo od martwicy znacznych obszarów skóry, a proces ten zaczyna z czasem rozprzestrzeniać się na coraz większy obszar. Niezależnie od początkowych objawów gruźlica kości i stawów powoduje tworzenie się ropnej przetoki lub jamy otwierającej się na zewnątrz. Należy zauważyć, że po kilku tygodniach proces zapalny może się ustabilizować, a pacjent ma stabilną remisję.
Kości zapalenie kości i szpiku - proces ropno-nekrotyczny, który rozwija się w kości i szpiku kostnym, a także w otaczających tkankach miękkich, wywołany przez bakterie. Na początku choroby osoba może skarżyć się na osłabienie, ból mięśni. Następnie temperatura gwałtownie wzrasta do 39-40 stopni. Ból, wyraźnie zlokalizowany w dotkniętym obszarze kości, pojawia się prawie natychmiast. Ostre, nudne lub pękające od środka, nasilające się przy najmniejszym ruchu - takiego bólu trudno jest pomylić z niczym. Dotknięte kolano jest obrzękowe, skóra nabiera zastałego czerwonego koloru, żyły są rozszerzone.
Neuropatia nerwu kulszowego - objawy zależą od poziomu i zakresu uszkodzenia nerwów. Na przykład, jeśli L4 (4 kręg lędźwiowy) zostanie uszkodzony, pacjenci skarżą się na ból w przednim uda, na wewnętrznej powierzchni stawu kolanowego i dolnej części nogi, upośledzoną wrażliwość skóry na przedniej powierzchni uda i dolnej części nogi, osłabienie zginaczy dolnej części nogi i przywodzenie uda oraz zmniejszenie odruchu kolanowego.
Inne przyczyny bólu kolana, takie jak guzy kości i tkanek miękkich, są znacznie mniej powszechne.
Badanie bólu kolana
Istnieje bardzo wiele chorób stawu kolanowego: niektóre są związane z uszkodzeniem więzadeł, druga z deformacją tkanki chrzęstnej, trzecia z dystroficznymi zmianami w samej kości lub procesami zapalnymi. Prawidłowa diagnoza zawsze rozpoczyna się od badania pacjenta i ręcznego badania palpacyjnego. W zależności od objawów choroby lekarz może przepisać dodatkowe metody badania.
1. Ogólne badanie krwi (możliwa niedokrwistość, leukocytoza, wzrost ESR z reumatoidalne zapalenie stawów, zesztywniające zapalenie stawów kręgosłupa);
2. Biochemiczne badanie krwi: wzrost stężenia kwasu moczowego z dną moczanową;
3. Badanie mikrobiologiczne (na przykład skrobanie z cewki moczowej na chlamydię z podejrzeniem reaktywnego zapalenia stawów);
4. Badanie rentgenowskie - jedna z głównych metod badania bólu stawu kolanowego. Widoczne będą specyficzne zmiany charakterystyczne dla danej patologii;
5. Analiza serologiczna: czynnik reumatoidalny w reumatoidalnym zapaleniu stawów;
6. Biopsja kości przebijającej w przypadku podejrzenia gruźlicy kości i zapalenia kości i szpiku: materiał do siewu uzyskuje się przez aspirację ropy z kości lub tkanek miękkich lub wykonuje się biopsję kości;
7. Nakłucie stawu: igłę wprowadza się do jamy stawu i część wysięku pobiera się w celu zbadania przezroczystości, białka i komórek krwi, i wysiewa się mikroorganizmy.
8. Artroskopia - jest wykonywana zarówno w celach diagnostycznych, jak i terapeutycznych, na przykład za pomocą łąkotki, więzadła krzyżowego i innych.
9. Densytometria - pomiar gęstości kości w osteoporozie.
10. Badanie ultrasonograficzne stawu kolanowego w przypadkach podejrzenia zapalenia kości i stawów, urazów i chorób łąkotki itp.
11. Obrazowanie rezonansu magnetycznego i tomografia komputerowa (na przykład z podejrzeniem chondromatozy).
Leczenie bólu kolana
Nie ma jednego uniwersalnego sposobu leczenia wszystkich chorób kolana. To, jakie leczenie jest potrzebne w każdym przypadku, zależy od dokładnego ustalenia przyczyny bólu, ponieważ wszystkie wyżej wymienione choroby wymagają innego podejścia do leczenia. Jednak w przypadku bólu kolana należy przestrzegać pewnych zasad.
1. Zmniejszyć obciążenie do takiego stopnia, aby nie było dyskomfortu. W przypadku ostrego bólu całkowicie wyeliminuj obciążenie i załóż bandaż mocujący, aby unieruchomić kolano.
2. Noszenie bandaża lub bandaża z elastycznym bandażem w celu stabilizacji stawu.
3. Na zalecenie lekarza użycie gorących okładów do ogrzania kolana. Odbywa się to w celu poprawy mikrokrążenia tkanek. Możesz użyć maści rozgrzewających (na przykład finalgon).
Na ostry ból w ciągu pierwszych dwóch dni - zimny kompres (plastikowa torba z lodem lub butelka wody z lodem). Zimne okłady należy nakładać na 15 minut, a następnie zrobić przerwę na godzinę, aby przywrócić normalne krążenie krwi w nodze.
4. Stosowanie leków przeciwzapalnych (paracetamol, ibuprofen).
5. Dokładne rozgrzanie stawu przed bieganiem i innymi treningami ze stopniowym wzrostem obciążenia, zaczynając od minimum.
6. Stosowanie leków chondroprotekcyjnych.
Jeśli pomimo wszystkich podjętych środków ból kolana nie ustępuje, możliwe jest, że uraz kolana był bardziej złożony, niż początkowo sądzono. W takim przypadku zdecydowanie powinieneś skontaktować się ze specjalistą ds. Urazów. Należy również skonsultować się z lekarzem, jeśli ból występuje spontanicznie, bez wyraźnego powodu, z silnym, stałym i długotrwałym bólem, widocznym deformacją stawu, zaczerwienieniem kolana, przebarwieniem nogi poniżej kolana i zaburzoną wrażliwością. Pamiętaj, że często zdrowie i ruchomość kolana zależy od terminowości rozpoczętego leczenia.
Który lekarz leczy ból kolana
W zależności od tego, czy doznał urazu, jest to terapeuta lub traumatolog. Może być konieczne skonsultowanie się z lekarzami następujących specjalizacji: ortopeda, osteopata, reumatolog, neurolog.
Doktor terapeuta Kletkina Yu.V.
Choroba zwyrodnieniowa stawu kolanowego, podobnie jak inne rodzaje artrozy, jest najlepiej leczona, jeśli zaczyna się na wczesnym etapie. Sukces leczenia zależy od prawidłowej diagnozy, a objawy artrozy stawu kolanowego są czasami mylone z objawami innych chorób. Nawet specjalista nie zawsze może postawić dokładną diagnozę na podstawie skarg pacjenta i wyników badania fizykalnego (badanie, badanie dotykowe). Konieczne jest zdanie testów, poddanie się badaniu instrumentalnemu.
Gonartroza stawu kolanowego wiąże się ze zniszczeniem chrząstki, dlatego niezwykle ważne jest, aby zacząć przyjmować chondroprotektory od momentu pojawienia się pierwszych objawów. Jeśli zamiast tego uśmierzysz ból tabletkami i tarciem, niszczenie chrząstki będzie postępować i nabierze nieodwracalnego charakteru.
Patogeneza i objawy
W przypadku gonartrozy objawy nasilają się stopniowo i często pacjenci nie uważają okresowego bólu w kolanach i sztywności ruchów za wystarczającą podstawę do zwrócenia się o pomoc lekarską. Kiedy w końcu pacjent przychodzi do specjalisty, diagnozuje artrozę drugiego stopnia. Niektóre osoby szukają pomocy tylko na 3 etapach choroby, kiedy leczenie zachowawcze praktycznie nie ma wpływu. Znajomość objawów gonartrozy stawu kolanowego pomoże uniknąć tej sytuacji, z czasem, aby włączyć alarm.
Objawy zwyrodnienia stawu kolanowego:
- ból, od umiarkowanego i epizodycznego we wczesnych stadiach do intensywnego i uporczywego późno. Jeśli początkowo ból jest zlokalizowany w kolanie, z czasem obejmuje całą nogę;
- chrupnięcie, kliknięcia podczas zginania-wyprost nogi w kolanie;
- sztywność ruchów, zamieniająca się w ograniczenie ruchomości stawów;
- obrzęk, obrzęk kolana;
- deformacja stawów kolanowych.
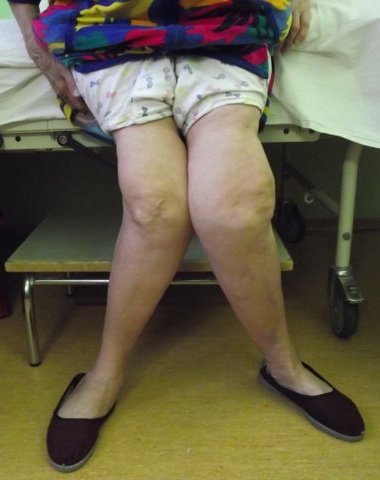
Artroza stawu kolanowego może być jednostronna i dwustronna. W przypadku pierwotnej artrozy związanej ze zmianami związanymi z wiekiem zwykle dotyczy to obu stawów, a wtórne, szczególnie pourazowe, jedno.
Przyczyny artrozy są różnorodne: uraz, systematyczne nadmierne obciążenie stawów, autoimmunologiczne, hormonalne, zaburzenia metaboliczne. Ale mechanizm rozwoju choroby we wszystkich przypadkach jest taki sam, jak symptomatologia. Tylko rozwój pourazowej artrozy może natychmiast rozpocząć się od ostrych objawów, w innych przypadkach wzrost objawów rozciąga się na kilka lat.
Po pierwsze, zmieniają się właściwości tkanki chrzęstnej, chrząstka staje się mniej elastyczna, wysycha, staje się mętna i zaczyna pękać. Poduszka amortyzująca między kościami staje się cieńsza, a ich tarcie ze sobą towarzyszy ból. Często rozwija się proces zapalny błony maziowej - zapalenie błony maziowej. Objętość płynu stawowego wzrasta, kolano staje się jak kula, temperatura może wzrosnąć. Zniszczenie chrząstki prowadzi do deformacji kości, pojawienia się na obrzeżach powierzchni stawowych narośli osteofitów. Odkształcająca się choroba zwyrodnieniowa stawów (DOA) objawia się intensywnym bólem, mięśnie są spazmatyczne, uderzająca jest zmiana konturu stawu. Ostry ból, skurcz mięśni i niedrożność mechaniczna w postaci osteofitów poważnie ograniczają ruchomość kończyn.
Choroby z podobnymi objawami
Ból w kolanach jest charakterystyczny dla wielu innych chorób, dlatego musisz skupić się na połączeniu objawów, wyników badań, wizualizacji diagnostyki. W diagnostyce różnicowej artrozy należy wziąć pod uwagę następujące punkty:
- jeśli łąkotka jest uszkodzona, ból jest silny, towarzyszy mu chrupnięcie, pojawia się natychmiast po niezręcznym ruchu, ale ustępuje po około kwadransie, a następnego dnia rozwija się obrzęk;
- zapalenie ścięgien kolana (zapalenie ścięgien) objawia się bólem podczas aktywnych ruchów i palpacji, chrupaniem, sztywnymi stawami, oznakami procesu zapalnego - zaczerwienienie skóry, miejscowy wzrost temperatury, obrzęk. Diagnoza jest określana za pomocą ultradźwięków;
- w przypadku zapalenia stawów badanie krwi ujawnia proces zapalny;
- ból związany z chorobami naczyniowymi ma szczególny charakter, który zwykle opisuje się słowami „skręca kolana”. Takie bóle są zawsze symetryczne;
- aby wykluczyć gruźlicę stawu kolanowego, konieczna jest biopsja błony maziowej;
- zwyrodnienie stawów (opuchlizna stawu) przypomina artrozę powikłaną zapaleniem błony maziowej, ale badania nie ujawniają procesu zapalnego, zmian w kościach i chrząstce stawu;
- guzy kości stawowych są wykluczone przez radiografię.
Wtórna artroza kolana może rozwinąć się na tle zapalenia stawów, dny moczanowej, zesztywniającego zapalenia stawów kręgosłupa, żylaków. Dlatego ważne jest, aby nie przegapić momentu, w którym same objawy artrozy łączą się z objawami przyczyny choroby.
Diagnostyka
Objawy kliniczne DOA stawu kolanowego są dość ekspresyjne, wzrost kości jest widoczny bez promieniowania rentgenowskiego, noga odbiega od normalnej osi. W przypadku obustronnej gonartrozy powstaje deformacja kończyn w kształcie X (koślawości) lub O (varus) kończyn, chód zmienia się. Na etapie 2 można już zauważyć zgrubienie konturów stawu. Ale artroza pierwszego stopnia nie ma wyraźnych oznak zewnętrznych, objawia się początkowymi bólami, sztywnością stawów rano, z rozwojem zapalenia błony maziowej - obrzęku.
Ten zestaw objawów pozwala doświadczonemu specjaliście podejrzewać zapalenie kości i stawów stawu kolanowego, ale nie może postawić jednoznacznej diagnozy z pewnością. Dlatego w przypadku artrozy stawu kolanowego diagnoza nie powinna ograniczać się do badania i wywiadu z pacjentem.
Potwierdź diagnozę gonartrozy pomoże:
- radiografia;
- tomografia komputerowa (CT);
- rezonans magnetyczny (MRI).
Testy są zalecane w celu wykluczenia innych chorób o podobnych objawach, głównie zapalenia stawów.W przypadku artrozy ogólne i biochemiczne badanie krwi nie ujawnia nieprawidłowości, a niewielki wzrost ESR wskazuje na zapalenie błony maziowej.
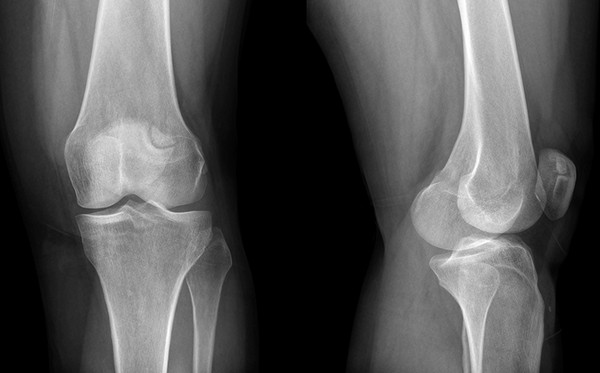
Radiografia jest główną metodą diagnozowania gonartrozy, historia medyczna koniecznie obejmuje szereg zdjęć wykonanych na różnych etapach choroby. Jeśli właśnie zaczął się rozwój artrozy, prześwietlenie może nie pokazywać zmian, a później obraz pokazuje:
- zwężenie luki między stawami;
- zagęszczenie kości podchrzęstnej (płytka kostna znajduje się bezpośrednio pod chrząstką stawową);
- ekspansja stawów stawowych kości;
- ostrzenie krawędzi kłykci;
- osteofity skokowe;
- wolne ciała obce (cząstki zniszczonej chrząstki) w jamie stawowej.
U osób starszych prześwietlenie może ujawnić szereg zmian z tej listy, ale nie ma objawów charakterystycznych dla artrozy stawu kolanowego. Dlatego na podstawie samego badania radiograficznego nie można zdiagnozować artrozy; należy wziąć pod uwagę objawy kliniczne.
W przypadku artrozy kolana zdecydowanie konieczna jest radiografia wielopozycyjna. Przynajmniej zdjęcia są wykonywane w projekcji bezpośredniej i bocznej; w celu uzyskania dokładniejszych i bardziej szczegółowych informacji stosują projekcje ukośne, osiowe i inne. Wymóg ten wiąże się ze złożonością strukturalną stawu kolanowego i możliwością zlokalizowania procesu zwyrodnieniowo-dystroficznego w ograniczonym obszarze, co jest widoczne tylko podczas strzelania pod pewnym kątem.
Inne metody diagnostyki sprzętowej
Zmiany w tkance kostnej rozwijają się w określonej sekwencji, więc za pomocą badań rentgenowskich możesz dokładnie określić etap artrozy. Ale ta metoda nie pozwala na wizualizację zmian w tkankach miękkich, kompleksie więzadłowego łąkotki. Dlatego uzupełniono go o diagnostykę ultrasonograficzną, tomografię.
Na USG widoczne są:
- przerzedzenie, zniszczenie chrząstki stawowej;
- uszkodzenie łąkotki;
- zmiana objętości płynu stawowego (jego wzrost jest oznaką zapalenia stawów lub artrozy powikłanej zapaleniem błony maziowej, ale brak wzrostu objętości wyraźnie wskazuje na artrozę).
Ultradźwięki nie są dokładną metodą diagnostyczną, wiarygodność wyników w dużej mierze zależy od kwalifikacji specjalisty, który przeprowadza badanie. Bardziej pouczające CT i MRI. Tomografia komputerowa pozwala ocenić stan kości, chrząstki i łąkotki, więzadeł i ścięgien, szczegółowo zbadać zawartość torebki stawowej. MRI jest najdroższą, ale najdokładniejszą i informacyjną metodą diagnostyczną, dzięki której można zidentyfikować określone zmiany na etapie pierwszych objawów klinicznych. W szczególnie trudnych przypadkach skorzystaj z artroskopii - miniaturowa kamera jest wkładana do stawu przez małe nacięcie.
Podstępność gonartrozy polega na niskim nasileniu objawów na etapie, kiedy rozwój choroby można jeszcze spowolnić. Jeśli martwisz się bólem kolan, który pojawia się na początku ruchu, ale wkrótce mija, a rano zajmuje trochę czasu, aby „rozproszyć się”, aby przezwyciężyć sztywność, powinieneś być ostrożny i skonsultować się z lekarzem. Tylko reumatolog może postawić dokładną diagnozę i przepisać właściwe leczenie, które pomogą przez wiele lat utrzymać aktywność ruchową, unikając niepełnosprawności. Wczesna diagnoza zwyrodnienia stawu kolanowego jest kluczem do skuteczności leczenia.
Staw kolanowy jest najbardziej narażony na czynniki zewnętrzne i wewnętrzne, które mogą go uszkodzić. Ponadto nie powinniśmy zapominać, że struktura tego stawu jest złożona, więc najczęściej ból jest pierwszą oznaką jego patologii.
Główne przyczyny bólu
Ból stawu kolanowego może wystąpić z różnych przyczyn. Mogą wpływać zarówno na tkankę stawową, jak i pozastawową. Możemy mówić o następujących warunkach:
- urazowe uszkodzenie kolana, które najczęściej występuje u sportowców;
- deformująca choroba zwyrodnieniowa stawów jest chorobą objawiającą się uszkodzeniem chrząstki. Zmiana ma charakter zwyrodnieniowy i dystroficzny, co prowadzi do wczesnego zużycia chrząstki;
- reumatoidalne zapalenie stawów, które może rozwinąć się po zakażeniu paciorkowcem beta-hemolitycznym. Proces ma charakter autoimmunologiczny, to znaczy komórki własne organizmu są postrzegane jako patologiczne;
- zapalenie okołostawowe jest procesem zapalnym struktur okołostawowych;
- osteochondroza kręgosłupa lędźwiowo-krzyżowego, która objawia się przez ucisk korzeni nerwowych w miejscach ich wyjścia z rdzenia kręgowego w otworach międzykręgowych;
- zapalenie mięśni (zapalenie mięśni) otaczające staw;
- zapalenie nerwów kolana, piszczeli i innych nerwów w tym obszarze;
- choroby zakaźne i zapalne w organizmie, które mogą obejmować staw kolanowy w procesie patologicznym (ta sytuacja jest szczególnie powszechna w przypadku chlamydii);
- zwichnięcia i podwichnięcia stawu kolanowego itp.
Tak więc wygląd zespół bólowylokalizacja w rzucie stawu kolanowego może być spowodowana patologią tkanki chrzęstnej, aparatu więzadłowego, ścięgien mięśni, formacji nerwowych, torebek stawowych itp. Dlatego potrzebne jest zróżnicowane podejście do tego objawu.
Jak ustalić przyczynę bólu za pomocą objawów?
Każda choroba w tle, która spowodowała pojawienie się bólu w kolanie, może pozostawić ślad na tych lub innych objawach. Znajomość tych objawów pozwoli lekarzowi ustalić prawidłową diagnozę lub wybrać kierunek dalszych poszukiwań diagnostycznych.
Ból w stawie kolanowym, który łączy się ze sztywnością, wskazuje na rozwój deformującej się choroby zwyrodnieniowej stawów. Sztywność stawu objawia się tym, że ruchliwość kolana jest mocno ograniczona, trudno jest go zgiąć i rozpiąć, ruchy boczne są praktycznie nieobecne. Ponadto w przypadku tej choroby charakterystyczne są bóle początkowe, to znaczy pojawiają się na początku ruchu. Objaw „stawowej myszy” jest kolejnym dość specyficznym objawem. Charakteryzuje się pojawieniem się pewnego zakleszczenia w stawie podczas ruchu.
Zapalenie stawów zwykle charakteryzuje się ostrym bólem. Łączy się z zaczerwienieniem skóry nad stawem, wzrostem temperatury ciała powyżej i obrzękiem okolicy. Zaburzenia funkcji stawów są również zaburzone, to znaczy cierpią ruchy kolana. Zazwyczaj aktywność fizyczna zwiększa uczucie bólu.
Silny i ostry ból, który pojawia się nagle, gdy wywierana jest pewna siła z zewnątrz (na przykład upadek), może wskazywać na zwichnięcie lub podwichnięcie, a także złamanie kości wchodzących do stawu (kość udowa, piszczelowa i strzałkowa).
Z reguły stan ten charakteryzuje się pojawieniem się objawów reakcji zapalnej (zaczerwienienie, obrzęk, gorączka i inne). Badanie rentgenowskie stanowi nieocenioną pomoc w diagnozie. Zdjęcie pokazuje miejsca złamania, a także naruszenie zgodności powierzchni stawowych.
Zapalenie nerwu objawia się bólem o różnej intensywności, który może pulsować, boleć, skurcze itp. Zwykle pogarsza się, gdy palec dotkniętej kończyny jest przyciągnięty przez siebie (objawy napięcia). Wykryto również miejscową ból wzdłuż korzenia nerwu. Diagnoza pomaga również w stosowaniu niesteroidowych maści przeciwzapalnych, które zatrzymują ból w zapaleniu nerwu. Jest to tak zwana diagnoza ex juvantibus (gdy diagnoza jest ustalana na podstawie wyników leczenia próbnego).
Podsumowując, należy zauważyć, że przyczyny bólu w stawie kolanowym mogą być różne. Tylko dokładna diagnoza jest kluczem do skutecznego leczenia. Dlatego bardzo ważne jest, aby nie leczyć się samodzielnie, ale na czas skonsultować się z lekarzem, poddać się przepisanym badaniom i postępować zgodnie ze wszystkimi instrukcjami.
